Créditos: Javier Zarracina / Vox.
O estranho poder do efeito placebo, explicado
Sim, o efeito placebo está em sua mente. E é real.
Nos últimos anos, os médicos vêm notando uma tendência curiosa: cada vez menos novos medicamentos para a dor estão sendo aprovados nos estudos duplo-cegos de controle por placebo, o padrão-ouro para se testar a eficácia de um medicamento.
Nesses estudos, nem médicos nem pacientes sabem quem está tomando o medicamento ativo e quem está tomando um comprimido inerte (“de farinha” ou “de açúcar”). Ao final do estudo, os dois grupos são comparados. Se aqueles que tomaram o medicamento de verdade relatarem melhora significativamente maior que aqueles que tomaram o placebo, o novo medicamento valerá a pena ser prescrito.
Quando os pesquisadores começaram a examinar os estudos clínicos de medicamentos para a dor, descobriram que, em média, 27% dos pacientes em 1996 relataram redução da dor com um novo medicamento quando comparado ao placebo. Em 2013, essa proporção foi de 9%.
O que isso mostrou não foi que os medicamentos para a dor estavam ficando piores, mas que “a resposta ao placebo está crescendo com o tempo”, mas somente nos EUA, explica Jeffrey Mogil, o pesquisador de dor da McGill University que co-descobriu a tendência. E não é apenas na medicina da dor que ela está crescendo. Os placebos também estão ficando mais poderosos em estudos clínicos com antidepressivos e antipsicóticos.
“O efeito placebo é o fenômeno mais interessante em toda a ciência”, diz Mogil. “Ele está na interface exata entre a biologia e a psicologia”, e pode ser influenciado por tudo, desde os comerciais de medicamentos que assistimos até nossas interações com profissionais da saúde ou a duração de um estudo clínico.
Nos últimos 15 anos, os cientistas vêm estudando em detalhes essa interface incrivelmente complexa, e eles estão descobrindo que os comprimidos de açúcar são mais estranhos e úteis do que pensávamos. A nova ciência do placebo está trazendo um novo entendimento sobre o motivo de tratamentos alternativos — como a acupuntura e o reiki — ajudarem algumas pessoas. E ela potencialmente poderia nos permitir prescrever doses menores de medicamentos para a dor no futuro, o que ajudaria a combater a crise de opioides que atualmente assola os EUA.
Mais instrutivamente, a ciência está descobrindo que, já que não podemos separar o medicamento do efeito placebo, por que não usar este último a nosso favor?
 Não existe uma única resposta ao placebo. Trata-se de uma família de fenômenos psicológicos que se sobrepõem.
Não existe uma única resposta ao placebo. Trata-se de uma família de fenômenos psicológicos que se sobrepõem.
A crença é o medicamento mais antigo conhecido.
Há milênios, médicos, cuidadores e curandeiros sabem que tratamentos de mentira resultam em clientes felizes. O próprio Thomas Jefferson ficou maravilhado com a genialidade por trás do placebo. “Um dos médicos mais bem-sucedidos que conheço me confessou que ele usa mais comprimidos de farinha, gotas de água com corante e pós de cinzas de madeira do que todos os outros medicamentos juntos”, Jefferson escreveu em 1807. “Sem dúvida era uma fraude bem intencionada”.
Nos dias de hoje, o placebo — termo em latim para “agradarei” — é muito mais do que uma fraude bem intencionada.
Como Ted Kaptchuck, considerado um dos maiores especialistas mundiais em placebo, me disse em uma entrevista recente, estudar o efeito placebo é “descobrir o aspecto ao qual geralmente não se presta atenção na medicina — o intangível que tendemos a esquecer quando confiamos em bons medicamentos e procedimentos. O efeito placebo é outro nome para tudo que gira em torno de um medicamento. E isso inclui rituais, símbolos, encontros entre o médico e o paciente”.
E não é somente uma única coisa. “Vejo o efeito placebo como sendo uma família de fenômenos diferentes que são vagamente abrangidos por esse termo”, diz Franklin Miller, ex-bioeticista do Instituto Nacional de Saúde (NIH) dos EUA, que editou um livro sobre o assunto. “Cedo ou tarde deixaremos de usar esse termo, e falaremos com mais especificidade sobre cada um de seus componentes”, diz.
A família dos efeitos placebo vai desde o senso comum até algumas coisas surpreendentes. Vamos começar com o mais simples.
1) Regressão à média
Quando as pessoas procuram um médico ou começam uma pesquisa clínica, seus sintomas podem ser particularmente graves (se não, por que teriam buscado tratamento?). Mas no curso natural de uma doença, os sintomas podem melhorar por si sós, de forma natural. Em estudos clínicos de depressão, por exemplo, os pesquisadores descobriram que cerca de um terço dos pacientes melhora sem precisar de medicamentos ou placebo. Em outras palavras, o tempo em si é uma espécie de placebo que cura.
 Comprimidos de açúcar e medicamentos ativos podem ambos mudar a maneira como os pacientes relatam os sintomas.
Comprimidos de açúcar e medicamentos ativos podem ambos mudar a maneira como os pacientes relatam os sintomas.2) Viés de confirmação
Um paciente pode esperar ter uma melhora quando estiver em tratamento, de forma que mudará seu foco. Ele prestará mais atenção aos sinais de que está melhorando e ignorará os sinais de que está piorando. (Relacionado a isso, existe o efeito Hawthorne: Nós mudamos nosso comportamento quando sabemos que estamos sendo observados).
Mas, como vimos, o placebo é mais do que apenas viés. Há também:
3) Expectativas e aprendizado
A resposta ao placebo é algo que aprendemos através de causa e efeito. Quando tomamos um medicamento ativo, frequentemente nos sentimos melhores. Essa é uma memória que revisitamos e recriamos quando tomamos um placebo.
Luana Colloca, médica e pesquisadora na Universidade de Maryland, realizou diversos estudos sobre esse fenômeno. Eles costumam funcionar da seguinte forma: geralmente, ela conecta um participante de estudo a uma máquina de eletrochoque. Para cada choque forte e doloroso, ela piscará uma luz vermelha na tela que o paciente está assistindo. Para choques leves, ela piscará uma luz verde. Até o final do experimento, quando os pacientes virem a luz verde, sentirão menos dor, mesmo que os choques estejam programados na intensidade máxima.
A lição: Recebemos indicadores de como devemos responder à dor — e aos medicamentos — do nosso meio.
Considere por exemplo a morfina, um medicamento poderoso que age diretamente sobre receptores neuroquímicos no cérebro. É possível ficar dependente dela. No entanto, seus poderes analgésicos crescem quando sabemos que a estamos tomando e que um profissional da saúde a está administrando.
Estudos mostram que pacientes de pós-operatório cujos analgésicos são administrados por uma bomba automática oculta, em momentos não revelados, precisam do dobro da dose para obter o mesmo efeito aliviador de dor do que quando o medicamento é administrado por um enfermeiro que eles podem ver. Dessa forma, estar ciente de que você está recebendo uma coisa que supostamente melhora a dor parece ter impacto sobre a percepção dessa coisa estar funcionando ou não.
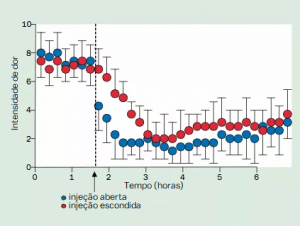 O alívio da dor é mais forte e imediato quando a morfina é injetada de maneira aberta. Crédito: The Lancet Neurology.
O alívio da dor é mais forte e imediato quando a morfina é injetada de maneira aberta. Crédito: The Lancet Neurology.
A pesquisa também sugere que cirurgias falsas — onde os médicos fazem algumas incisões, mas não mudam nada dentro do corpo — são um placebo ainda mais poderoso do que comprimidos. Uma revisão sistemática de placebos cirúrgicos em 2014 descobriu que cirurgias falsas levam à melhora em 75% dos casos. No caso das cirurgias para alívio da dor, uma meta-análise de estudos não encontrou diferença entre os desfechos de cirurgias reais e falsas.
Também existe o chamado efeito nocebo: onde expectativas negativas fazem as pessoas se sentirem pior. Alguns pesquisadores acham que é isto que está impulsionando a moda da dieta sem glúten. As pessoas desenvolveram uma expectativa negativa de que ingerir glúten as fará sentir-se mal. E assim ocorre, mesmo que elas talvez não tenham sensibilidade biológica ao glúten.
4) Condicionamento farmacológico
É aqui que as coisas ficam um pouco esquisitas.
Colloca conduziu vários estudos nos quais, durante vários dias, um paciente toma um medicamento para combater a dor ou lidar com os sintomas da doença de Parkinson. Então, um belo dia, ela secretamente troca o paciente para o placebo. E, quem diria, eles ainda sentem os efeitos curativos.
Parece que o placebo gera uma resposta no cérebro similar à do medicamento real. “É possível observar locais do cérebro associados à dor crônica e doença psiquiátrica crônica agindo como se houvessem medicamentos no corpo”, diz Colloca. Por exemplo, Colloca descobriu que neurônios individuais nos cérebros de pacientes com doença de Parkinson responderão aos placebos como se eles fossem medicamentos reais para Parkinson, desde que tenham sido condicionados para isto.
 O cérebro pode aprender a associar a tomada de um comprimido com o alívio, e produzir as mesmas substâncias químicas que produz com o medicamento real, ainda que o medicamento tenha sido substituído por placebo.
O cérebro pode aprender a associar a tomada de um comprimido com o alívio, e produzir as mesmas substâncias químicas que produz com o medicamento real, ainda que o medicamento tenha sido substituído por placebo.
O que está ocorrendo nesse caso? O aprendizado. Da mesma forma como os cães de Pavlov aprenderam a associar o som de um sino com comida e já começavam a salivar, nossos cérebros aprendem a associar a tomada de um comprimido com alívio, e começam a produzir as substâncias para dar início a esse alívio.
Esse condicionamento farmacológico só funciona se o medicamento estiver agindo sobre um processo que o cérebro consegue realizar naturalmente. “Você pode condicionar o alívio da dor porque existem mecanismos próprios para isso no cérebro”, diz Miller. Os analgésicos ativam o sistema opioide no cérebro. Tomar um comprimido que você pensa ser analgésico pode ativar esse sistema (em um grau menor).
E alguns estudos sugerem que os poderes do efeito placebo podem possivelmente ir além do cérebro.
Em um estudo de 2012, os participantes receberam, durante alguns dias, uma bebida adocicada juntamente com um comprimido que continha um medicamento imunossupressor. Sem aviso, o medicamento foi trocado por placebo em um dos dias do estudo. Mesmo assim, seus corpos demonstraram redução da resposta imunológica. Seus corpos aprenderam a associar a bebida adocicada com redução da produção de interleucina, uma proteína importante de nosso sistema imunológico, que é produzida em muitas células fora do cérebro.
Resultados como esses mostram que “estamos lidando com um fenômeno neurobiológico”, diz Colloca.
5) Aprendizado social
Quando participantes veem outro paciente obter alívio de um tratamento com placebo (como no experimento de eletrochoque descrito acima), eles demonstram maior resposta ao placebo quando são ligados à máquina.
6) Uma conexão humana
A síndrome do intestino irritável (SII) é uma condição incrivelmente difícil de ser tratada. Os pacientes convivem com cólicas intestinais debilitantes, e há poucos tratamentos eficazes. Os médicos não têm certeza sobre a causa biológica da doença.
É o tipo de doença que às vezes é desconsiderada como sendo “coisa da sua cabeça”, ou um diagnóstico que é feito quando todos os outros se mostram falsos. No início dos anos 2000, Ted Kaptchuk e colegas conduziram um experimento para determinar se características normalmente intangíveis, como o calor humano e empatia, podem ajudar os pacientes a se sentirem melhor.
No experimento, 260 participantes da pesquisa foram divididos em 3 grupos. Um grupo recebeu acupuntura de mentira de um profissional que tomou tempo para perguntar ao paciente sobre sua vida e dificuldades. Ele(a) se certificou de perguntar coisas como, “eu sei que a SII deve ser difícil para você”. Um segundo grupo recebeu acupuntura de mentira de um profissional que falou apenas o necessário. Um terceiro grupo foi colocado em uma lista de espera para o tratamento.
 Um profissional da saúde com empatia pode gerar uma resposta ao placebo mais poderosa do que se ele for apático.
Um profissional da saúde com empatia pode gerar uma resposta ao placebo mais poderosa do que se ele for apático.
O acupunturista caloroso e amigável produziu maior alívio dos sintomas. “Estes resultados indicam que fatores como empatia, duração da interação e a comunicação de expectativa positiva realmente podem afetar significativamente o desfecho clínico”, concluiu o estudo.
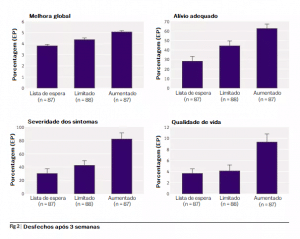 Os participantes na condição “aumentada” — aquela onde os cuidadores foram especialmente atenciosos — relataram melhores desfechos no final do estudo de três semanas, comparado a tanto os participantes que receberam o tratamento da maneira normal quanto os que ficaram aguardando o tratamento. BMJ
Os participantes na condição “aumentada” — aquela onde os cuidadores foram especialmente atenciosos — relataram melhores desfechos no final do estudo de três semanas, comparado a tanto os participantes que receberam o tratamento da maneira normal quanto os que ficaram aguardando o tratamento. BMJ
Este talvez seja o componente do placebo menos compreendido: não tem a ver apenas com os comprimidos. Também tem a ver com o ambiente no qual o comprimido é tomado. E com a pessoa que o forneceu a você — e os rituais e encontros associados a ele.
O que os placebos podem, e não podem, fazer
Os placebos parecem ter o maior poder sobre os sintomas que se situam na fronteira pouco definida entre o físico e o psicológico.
Uma revisão sistemática de 2010 analisou 202 estudos com medicamentos, nos quais um grupo do placebo foi comparado a pacientes que não receberam placebo nem medicamento ativo. Ela descobriu que os placebos parecem ter efeito sobre a dor, náusea, asma e fobias, com resultados menos consistentes para coisas como tabagismo, demência, depressão*, obesidade, hipertensão, insônia e ansiedade. (*Outra revisão da literatura sobre medicamentos para depressão, porém, observou um efeito do placebo comparado à ausência de tratamento).
“Parece que o placebo envolve uma família de processos psicológicos e cerebrais que são parte de nossa herança evolutiva”, diz Tor Wager, um neurocientista da Universidade de Boulder em Colorado, que foi coautor de vários artigos importantes sobre a neurociência do placebo. “Tomemos como exemplo a dor. Se você pisa em algo afiado, sente dor em seu pé. Como você deve responder a ela? Bem, se você estiver fugindo de um ataque, você nem vai querer senti-la. Você segue em frente”.
Outra maneira de pensar sobre isso: Os placebos modificam nossa experiência dos sintomas, não as causas subjacentes.
Um estudo de 2011 ilustra isso de forma elegante. No experimento, pacientes com asma foram aleatoriamente divididos em 3 grupos: Um grupo recebeu um inalador com albuterol, um medicamento que abre as vias respiratórias. Outro grupo recebeu um inalador com placebo. Um terceiro grupo recebeu acupuntura “de mentira” (as agulhas eram retiradas antes de tocar a pele). Um quarto grupo não recebeu nada. Os autores do estudo avaliaram a função pulmonar de duas formas: autorrelato dos pacientes sobre seus sintomas de asma, e uma medição objetiva da função pulmonar.
Se você considerar apenas o autorrelato, vai parecer que o placebo, o albuterol e a acupuntura de mentira são igualmente eficazes.
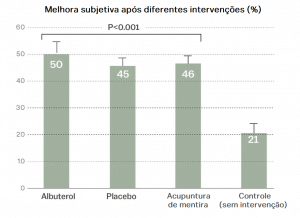 A medição objetiva, no entanto, mostra que apenas o albuterol melhorou o fluxo de ar. (O VEF, ou volume expiratório forçado, é uma medida de função pulmonar).
A medição objetiva, no entanto, mostra que apenas o albuterol melhorou o fluxo de ar. (O VEF, ou volume expiratório forçado, é uma medida de função pulmonar).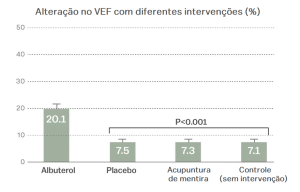 Isso não significa que a melhora autorrelatada com o placebo não tenha importância. Para muitas doenças, os pacientes adorariam ter maior oportunidade de ignorar seus sintomas.
Isso não significa que a melhora autorrelatada com o placebo não tenha importância. Para muitas doenças, os pacientes adorariam ter maior oportunidade de ignorar seus sintomas.
“Em todas as doenças objetivamente mensuráveis, como o câncer, ou mesmo doença cardíaca, existem componentes que não são objetivamente mensuráveis”, diz Kaptchuk. E são esses sintomas os principais alvos do tratamento com placebo.
O placebo só consegue ajudar com sintomas que podem ser modulados pela mente. “Existem limites reais para o que se pode condicionar”, diz Miller. Não é possível, por exemplo, criar um condicionamento para os efeitos matadores de células da quimioterapia. Nossos corpos não produzem substâncias matadoras de câncer.
Há evidências de que os placebos liberam opioides no cérebro
Nos últimos 15 anos, os cientistas fizeram algumas de suas descobertas mais interessantes observando como os placebos têm um impacto poderoso no cérebro.
“Quando comecei a estudar os efeitos do placebo, parecia que era mágica — por algum motivo, nosso cérebro imitava uma resposta ao medicamento”, diz Wager. “A maior mudança no campo nos últimos 15 anos é a de que os neurocientistas estão começando a descobrir os mecanismos neurais subjacentes que criam a resposta ao placebo”.
Descobriu-se que os placebos provocam a liberação de opioides e outras endorfinas (substâncias químicas que reduzem a dor) no cérebro. Outros achados:
- Medicamentos que neutralizam os efeitos de opioides — tais como a naloxona — também neutralizam o efeito placebo, o que mostra que os placebos de fato estão agindo sobre o circuito natural do cérebro de manejo da dor.
- A matéria cinzenta periaquedutal, uma região do cérebro muito importante no manejo da dor, mostra maior atividade com o placebo. Regiões da coluna vertebral que respondem à dor mostram menor atividade com o placebo, o que sugere que o placebo reduz a sensação de dor ou nossa percepção da mesma.
- Pacientes com doença de Alzheimer começam a mostrar redução na resposta ao placebo. Isto se deve provavelmente à degradação de seus lobos frontais, a área do cérebro que ajuda a direcionar nossa experiência subjetiva do mundo.
“Nosso entendimento de tudo isso está muito longe de estar completo”, diz Wager. Para começo de conversa, os pesquisadores ainda não entendem totalmente como o cérebro processa a dor. Muitas das regiões cerebrais implicadas na resposta ao placebo também têm papel nas emoções. Não sabemos ainda se o placebo está reduzindo nossa sensação da dor, ou apenas nossa interpretação dela. (Além disso, como ocorre com muitos estudos de neurociência, uma área cerebral pode “se iluminar” em um experimento, mas é muito, muito difícil saber o que está ocorrendo exatamente).
“Na verdade, o que deveríamos estar concluindo a partir desses estudos é algo como ‘o placebo afeta a dor que você relata'”, diz Wager. “O que a dor significa para você? Essa é uma decisão que é feita pelo seu cérebro em diferentes circuitos, e isso é essencial para o placebo”.
Você pode contar às pessoas que elas estão tomando um comprimido de açúcar para sua doença, e ainda assim elas se sentirão melhor
Kaptchuk vem estudando o efeito placebo há décadas, e algo sempre o incomodou: o fato dos pacientes serem enganados. Estudos com placebos há muito tempo utilizam procedimentos duplo-cegos. Eles garantem o rigor científico, mas deixam os pacientes no escuro quanto a o que eles realmente estão tomando.
“Há cerca de 5 anos, disse para mim mesmo: ‘Estou muito cansado de fazer pesquisas que as pessoas dizem serem baseadas em enganação'”, diz.
Então ele quis descobrir: Seria possível induzir uma resposta ao placebo mesmo dizendo aos pacientes que eles estavam tomando um placebo?
Seus próprios estudos controlados randomizados descobriram que dar aos pacientes placebo aberto — comprimidos de açúcar que os médicos confessam ser de açúcar — melhorou os sintomas de certas condições crônicas que estão entre as mais difíceis de serem tratadas, incluindo a síndrome do intestino irritável e a dor lombar. E ele se pergunta se a fadiga crônica — uma condição difícil de definir e de tratar, mas ainda assim debilitante — será um bom alvo futuro para essa pesquisa.
“Nossos pacientes nos dizem que é maluquice”, diz. “Os médicos acham que é maluquice. E nós simplesmente fazemos. E temos obtido bons resultados”.
As palavras de Kaptchuk adicionam alguns mistérios novos ao efeito placebo. Para começar, ele diz que o efeito placebo não exige expectativas do pacientes para que um resultado positivo ocorra. “Todos os meus pacientes são pessoas que já foram a muitos médicos. Eles não têm expectativas positivas sobre obterem melhora”, diz. “Eles já consultaram uns 10 médicos”.
Colloca tem uma interpretação diferente dos resultados de Kaptchuk. Ela diz que há uma diferença entre a crença e a expectativa, de maneira que, apesar de que os pacientes não acreditem que o comprimido irá funcionar, eles subconscientemente esperam que ele funcione.
Isso é porque, diz ela, eles ainda têm uma memória condicionada profunda sobre o que significa tomar um comprimido. Eles têm uma memória condicionada sobre o que significa estar sob os cuidados de outra pessoa. E essa memória é de fato uma expectativa que pode dar início ao efeito analgésico no cérebro. Eles não precisam estar cientes de que isso está acontecendo.
Alguns médicos se perguntam se os placebos poderiam ser integrados à medicina convencional
Os pesquisadores os quais consultei para esta história estão em geral otimistas de que essas descobertas possam ser usadas em contextos clínicos. Há muito trabalho para ser feito a esse respeito, e certamente alguns dos achados são mais fáceis de implementar do que outros. Por exemplo, poderíamos começar relembrando os médicos de que eles podem aliviar a dor simplesmente sendo calorosos e empáticos com os pacientes.
Colloca se pergunta se o efeito placebo também pode ser aproveitado para que as milhões de pessoas convivendo com a dor crônica possam sentir os mesmos efeitos terapêuticos com uma dose menor de medicamentos opioides, os quais podem ser ineficazes e mortais.
Miller diz que é cedo demais para começar a prescrever placebos, ou usar o efeito para reduzir a dose de um medicamento. Para começar, a maioria dos estudos são de curto prazo e são conduzidos com voluntários saudáveis, não pacientes reais.
“Ainda há muita coisa que não sabemos”, diz. Como, por exemplo, efeitos adversos: assim como o placebo pode imitar um medicamento, ele também pode imitar um efeito colateral. “Nós ainda não realizamos os tipos de estudos que determinarão se é possível manter o benefício terapêutico com uma carga menor de efeitos adversos”.
De maneira mais ampla, diz Kaptchuk, há anos os pesquisadores têm enxergado o placebo como um obstáculo para se produzir medicina de qualidade. Mas o placebo não é um mero obstáculo. “Ele é basicamente a água na qual a medicina nada”, diz. “Gostaria de ver os resultados de minha pesquisa transformarem a arte da medicina na ciência da medicina”.


Comentários
Postar um comentário